Utero
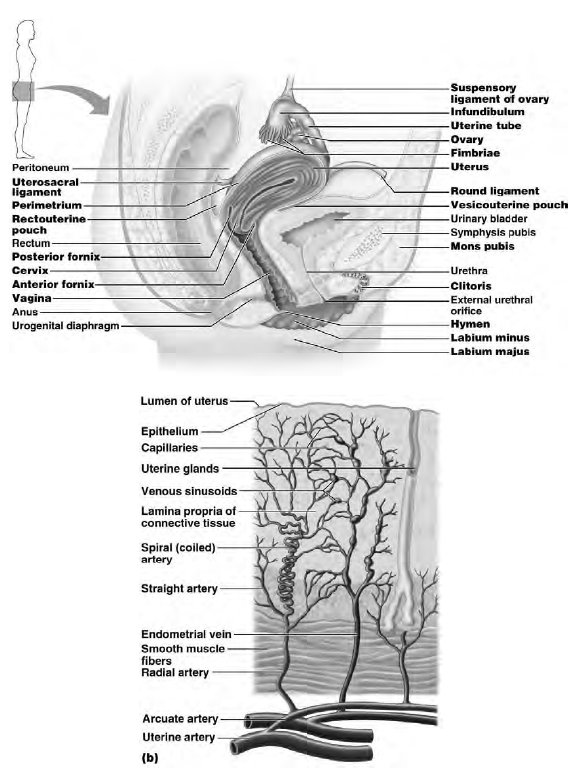
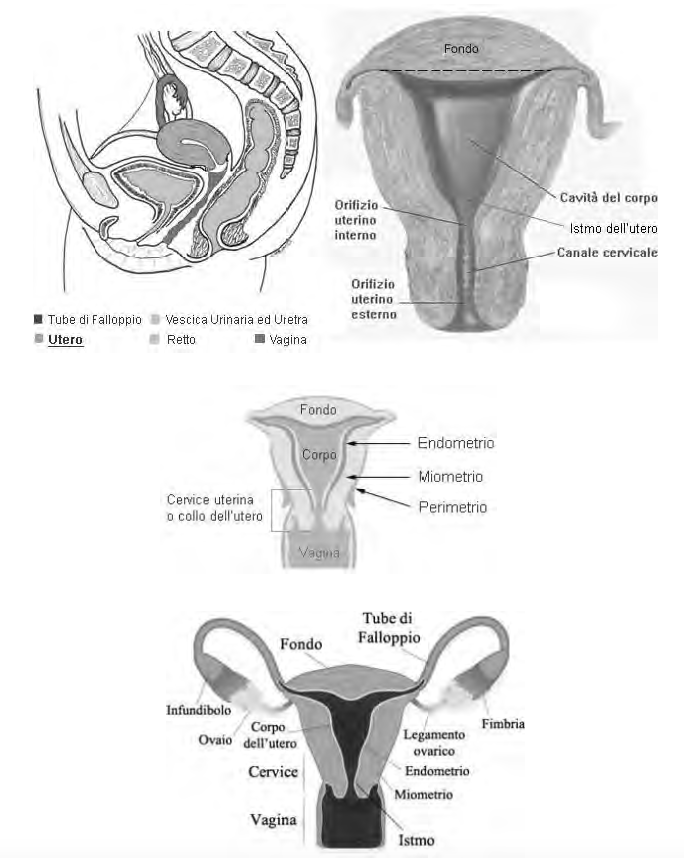
L'utero si trova nella piccola pelvi; è a forma di pera, ma appiattito, quindi ha una faccia anteriore e una faccia posteriore. Internamente è una cavità bassa, ma piuttosto larga (all'inizio è come un tubo poi tende ad allargarsi).
Macroscopicamente possiamo distinguere più parti:
• collo dell'utero (o cervice uterina), in cui troviamo il canale cervicale• il corpo dell'utero (la parte più ampia), separato dal collo da un restringimento (istmo)
• lateralmente all'utero si inseriscono le tube uterine, la parte dell'utero che si trova al di sopra del piano che passa tra i punti di ingresso delle due è il fondo
L'utero è un organo impari posto al centro della piccola pelvi tra la vescica anteriormente e inferiormente e il retto posteriormente. Ha forma di una "pera" con la base posta in alto e in avanti. Nella donna feconda il suo asse maggiore misura 7-8 cm.
Prima della pubertà, corpo e collo hanno circa pari lunghezza mentre nella donna adulta il corpo corrisponde a circa i due terzi della lunghezza totale dell'organo.
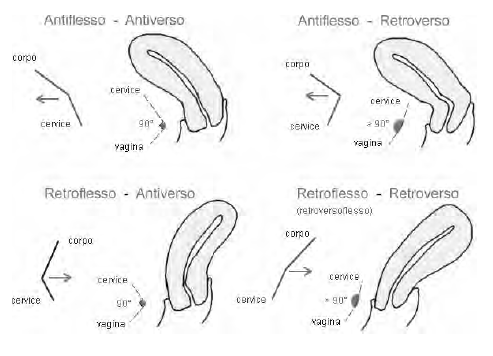
Tra il corpo e il collo dell'utero si forma un angolo ottuso aperto in avanti (antiflessione), mentre la posizione ad angolo quasi retto, sempre rivolto in avanti, dell'asse maggiore dell'utero rispetto all'asse della vagina è detta antiversione.
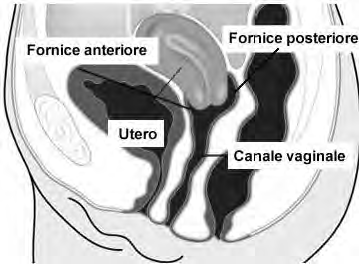
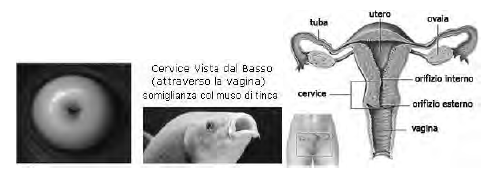
Il collo dell'utero (o cervice), di forma cilindrica, presenta una porzione sopravaginale estesa tra l'istmo e l'inserzione dei fornici vaginali (o "arco vaginale" è una parte interna della vagina; è un solo circolare situato nella parte più profonda), corrisponde al pavimento pelvico ed è il punto di inserzione di alcuni mezzi di fissità dell'utero. La porzione intravaginale del collo ("muso di tinca") sporge sul fondo della vagina e presenta l'orifizio uterino esterno che fa comunicare la cavità dell'utero con quella della vagina.
Parete dell'utero:
• miometrio (muscolatura liscia)
• perimetrio (in contatto con il peritoneo)
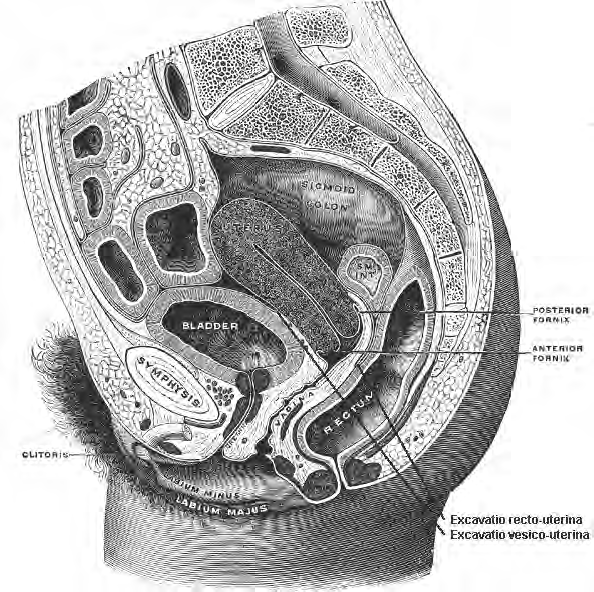
• uno tra l'utero e l'intestino retto: cavo retto-uterino (cavo di Douglas), è importante perché è la porzione più declive della cavità peritoneale, quindi qui si accumulano qualsiasi eventuali versamenti
• uno tra l'utero e la vescica: cavo vescico-uterino
Il peritoneo che avvolge l'utero forma dei veri e propri legamenti: la parte del peritoneo che prende contatto con l'ovaio si chiama mesovario (come mesentere con intestino), la parte che va verso la tuba si chiama mesosarpinge (la tuba si chiama anche sarpinge), la parte che avvolge l'utero si chiama legamento largo.
Peritoneo: l'utero è ricoperto per buona parte dal peritoneo che, dopo averne rivestito il fondo, scende sulla faccia anteriore giungendo fino all'istmo e risalendo quindi sulla vescica; la piega che il peritoneo forma tra utero e vescica è detta cavo vescicouterino. Sulla faccia posteriore dell'utero il peritoneo riveste anche il collo e giunge fino al fornice vaginale posteriore per riflettersi sulla faccia anteriore del retto pelvico. Tra utero e retto si forma così il cavo rettouterino di Douglas.
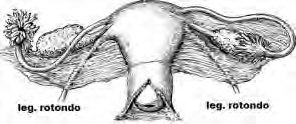
Legamenti: dall'angolo tubarico, in avanti e in basso rispetto alla tuba, origina il legamento rotondo che, portandosi in avanti nello spessore del legamento largo, raggiunge la parete addominale anteriore, attraversa il tragitto inguinale e si sfiocca nello spessore delle grandi labbra; corrisponde, quanto a decorso, al dotto deferente del maschio. Posteriormente e in basso rispetto alla tuba, origina il legamento uterovarico che, nello spessore del legamento largo, si fissa al polo inferiore dell'ovaio. Il legamento largo è costituito dalle due lamine peritoneali che, rivestite le facce anteriore e posteriore dell'utero, si distaccano a livello dei suoi margini laterali per raggiungere le pareti laterali della piccola pelvi. Il legamento ha forma quadrilatera, con il margine superiore (ala media) più esteso che corrisponde alla tuba e forma la mesosalpinge; il margine inferiore (base), più ridotto, corrisponde al pavimento pelvico; il margine mediale si fissa al margine laterale dell'utero; il margine laterale è aderente alla parete laterale della piccola pelvi.
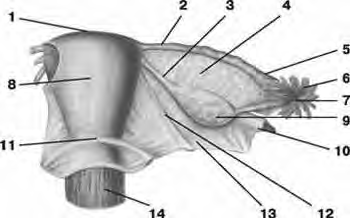
3 - legamento dell'ovaio
4 - mesovario12 - legamento rotondo dell'utero
13 - legamento largo
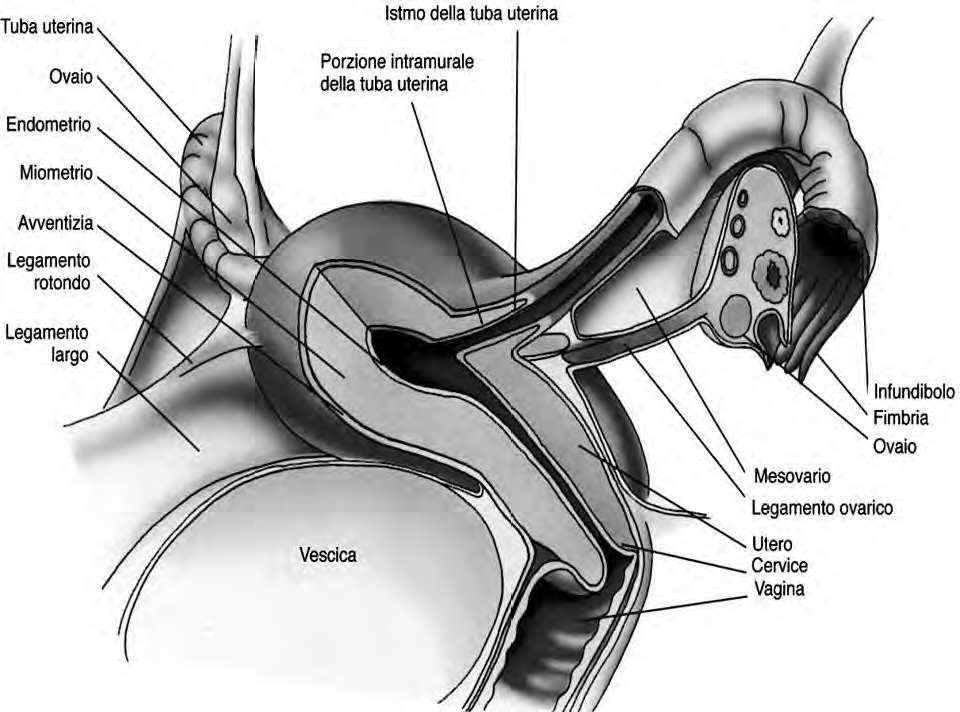
Mezzi di fissità: i mezzi di fissità più validi dell'utero si inseriscono in corrispondenza della porzione sopravaginale del collo, che risulta quindi la parte più fissa. Nello spessore del connettivo fibroso che circonda il collo dell'utero, a livello del pavimento pelvico, si individuano robusti legamenti che si dispongono a croce. Tra il collo dell'utero e la vescica sono tesi i legamenti vescicouterini; tra l'utero e il retto i legamenti rettouterini; lateralmente al collo dell'utero si trovano i legamenti cardinali (o di Mackenrodt). La continuità con la vagina costituisce un altro mezzo di fissità dell'utero.
La mucosa uterina: presenta uno strato più profondo (strato basale) e uno strato più superficiale (strato funzionale), che risente molto di più del basale dell'influsso ormonale.
Anatomia microscopica: la parete del fondo e del corpo dell'utero è formata da una tonaca mucosa (endometrio), da una tonaca muscolare (miometrio) e da una tonaca sierosa (perimetrio). Manca la sottomucosa. La mucosa subisce continue modificazioni durante il ciclo mestruale.
2. La tonaca muscolare dell'utero, o miometrio, è molto spessa ed è formata da fasci di fibrocellule muscolari lisce più numerosi e spessi in corrispondenza della parte alta e media del corpo rispetto alla parte inferiore e al collo. Nel corpo si descrivono tre strati di muscolatura: due più sottili, interno ed esterno, a decorso prevalentemente longitudinale, e uno intermedio più spesso, con decorso obliquo. Lo strato più interno è quello sottomucoso; lo strato intermedio è detto vascolare perché, dopo il parto, con la sua contrazione blocca i vasi interposti favorendo l'emostasi ( = arresto di un'emorragia); lo strato esterno è detto sottosieroso. Durante il parto la muscolatura del corpo si contrae con forza spingendo il feto verso il basso, mentre quella del collo si dilata per facilitarne l'espulsione.
3. La tonaca sierosa è costituita dal peritoneo che riveste quasi completamente l'utero e manca in corrispondenza delle parti anteriore e laterali del collo, dove è presente una tonaca avventizia, e in corrispondenza dei margini laterali del corpo, dove continua con i legamenti larghi.
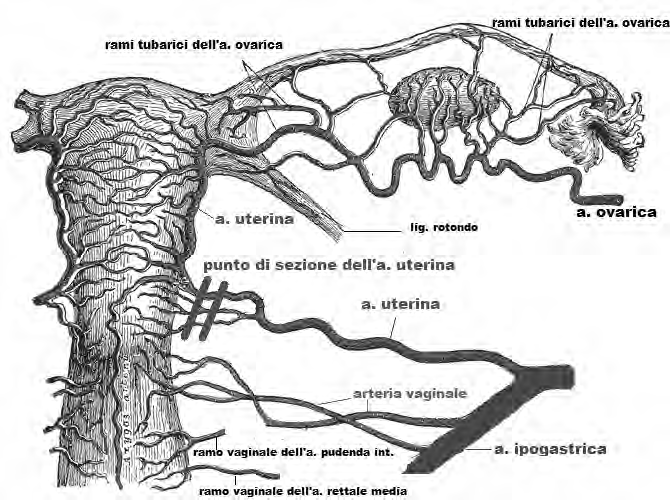
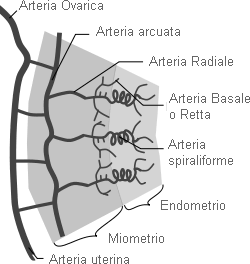
Vascolarizzazione: le arterie dell'utero derivano dall'arteria uterina, collaterale dell'iliaca interna. Questa raggiunge la parte laterale della porzione sopravaginale del collo dell'utero attraverso la base del legamento largo, nel cui spessore è incrociata superiormente dall'uretere. Emette un ramo vaginale, risale quindi con decorso sinuoso lungo i margini laterali del corpo e, giunta in corrispondenza dell'angolo tubarico, emette rami ovarici, tubarici e per il fondo dell'utero. Le arterie che penetrano radialmente nello spessore dell'utero formano un ricco plesso nello strato muscolare e raggiungono quindi l'endometrio, dove danno origine alle arterie basali, in profondità, e alle arterie spirali, che attraversano lo strato più esterno. Le vene si raccolgono in un fitto plesso uterovaginale che si scarica nella vena iliaca interna.
Innervazione: i nervi derivano dal plesso uterovaginale, che origina a sua volta dal plesso ipogastrico inferiore. A questo giungono fibre postgangliari dell'ortosimpatico toracolombare e fibre parasimpatiche pregangliari dai nervi sacrali. Le fibre sensitive seguono le stesse vie.
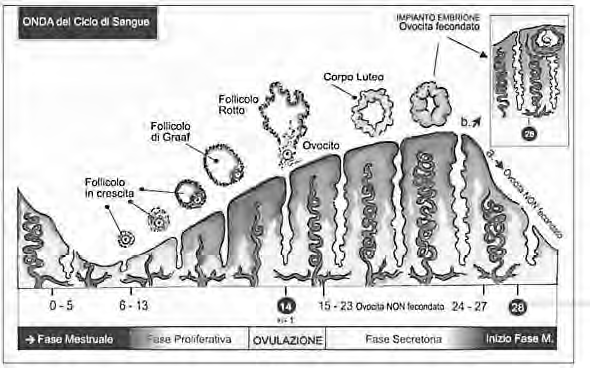
Partiamo considerando il giorno 0 (primo giorno della mestruazione, cioè della desquamazione uterina): nello strato basale esistono due tipi di vasi, le arterie rette (vascolarizzano lo strato basale) e le arterie spiraliformi (destinate a proliferare molto, accrescersi molto, soprattutto nello strato funzionale); inoltre nello strato basale ci sono i fondi delle ghiandole uterine, quando c'è la desquamazione elimino tutto ma il fondo rimane e si rinizia a proliferare. Quindi, questa mucosa deve riniziare a proliferare: inizia subito, quando c'è la mestruazione è già in necrosi, quindi la rigenerazione inizia proprio appena inizia la mestruazione. Nell'ovaio si sta cominciando a selezionare un gruppo di follicoli che dovranno accrescersi sotto stimolo di FSH e si producono estrogeni. A livello ipofisario, quando l'ipofisi sente che il follicolo ha prodotto grandi quantità di estrogeni e presume che la mucosa uterina sia ampliamente proliferata, arriva il picco di LH; a questo punto il follicolo ovula. Poi ci sarà la lisi enzimatica e l'espulsione della cellula uovo, la cellula uova viene accolta nella tuba; a questo punto il follicolo è diventato corpo luteo, le cellule della granulosa producono progesterone.
Per l'ovaio parliamo di fase estrogenica e fase progesteronica; per l'utero invece:
• Ciclo mestruale o endometriale: le caratteristiche dell'endometrio variano in rapporto al ciclo ovarico, in quanto la mucosa è bersaglio degli ormoni prodotti dal follicolo e dal corpo luteo, estrogeni e progesterone. Questi ormoni hanno la funzione di preparare l'endometrio ad accogliere l'embrione, fornendogli un ambiente ricco di materiali nutritizi; se non si ha la fecondazione, l'endometrio viene in parte eliminato e quindi rigenera. All'inizio del ciclo mestruale, l'endometrio è ridotto a un sottile strato di lamina propria contenente fondi delle ghiandole, in quanto tutta la parte soprastante è stata eliminata insieme a sangue dovuto all'emorragia causata dalla rottura delle arterie spiraliformi. Questo stato dura 4-5 giorni (fase desquamativa o mestruale), fino a quando cioè a livello dell'ovaio aumenta la produzione di estrogeni che inducono la proliferazione delle cellule epiteliali dei fondi delle ghiandole e quindi la rigenerazione della mucosa uterina. Oltre alle ghiandole, si ricostituisce anche il connettivo della lamina propria.Questa fase, detta rigenerativa, dura circa due giorni. A essa fa seguito la fase proliferativa durante la quale l'endometrio aumenta di spessore. Questa fase termina al 14° giorno del ciclo, cioè al momento dell'ovulazione. Con la formazione del corpo luteo dopo l'ovulazione, anche il progesterone influisce sull'endometrio, stimolando la secrezione delle ghiandole, che si riempono di secreto ricco di glicoproteine, e la filtrazione di plasma da capillari; a seguito di ciò il connettivo aumenta di spessore e diviene edematoso. In queste condizioni (fasi secretiva e congestizia), ideali per l'eventuale annidamento dell'embrione, la mucosa rimane fino al 28° giorno, dopo di che, se non è avvenuta la fecondazione, la caduta nella produzione di estrogeni e soprattutto di progesterone causano la rottura delle arterie spiraliformi, la fuoriuscita di sangue e il distacco dei 2/3 superficiali dell'endometrio.
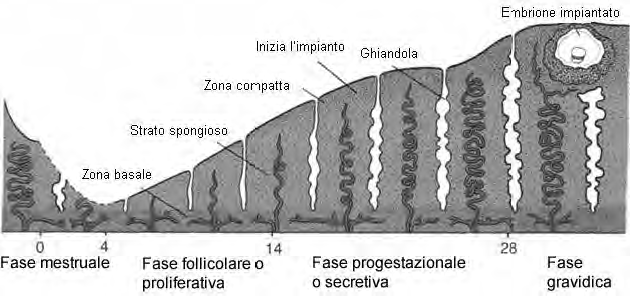
La mucosa si deve preparare a un'eventuale fecondazione. Le ghiandole uterine accumulano una forma di energia rapidamente utilizzabile, cioè il glicogeno (forma di accumulo del glucosio), il primo nutrimento che utilizza nel caso che la cellula uovo si annidi. Un'altra forma di energia è il sangue fornito dalle arterie spiraliformi.
Entro la quarta settimana e il quarto mese di gravidanza si forma la placenta, vuol dire attaccarsi direttamente alla corrente circolatoria della mamma (nutrimento e ossigeno).Nella cavità uterina l'attecchimento avviene a livello del corpo e del fondo, non del collo; anche il collo risente degli stimoli ormonali, ma presenta delle ghiandole che producono muco, la secrezione varia di intensità a seconda del momento del ciclo (in prossimità dell'ovulazione la secrezione è più fluida, lontano dal momento dell'ovulazione la secrezione è più densa).
Continua a leggere:
- Successivo: Apparato urinario
- Precedente: Vie genitali
Dettagli appunto:
- Autore: Andrea Panepinto
- Università: Università degli Studi di Pisa
- Facoltà: Medicina e Chirurgia
- Corso: Logopedia
- Esame: Anatomia
- Docente: Ruffoli
Altri appunti correlati:
- Anatomia umana
- Fondamenti Anatomofisiologici dell'Attività Psichica
- Lo sviluppo dell'apparato digerente nel feto
- Apparato respiratorio
- L'apparato digerente
Per approfondire questo argomento, consulta le Tesi:
- Lo squilibrio idroelettrolitico e l'importanza dell'alimentazione nel paziente ileostomizzato
- Alla scoperta del sistema nervoso autonomo: La Teoria Polivagale delle emozioni
- L'analisi posturale e la pedana stabilometrica-propriocettiva
- Il Biomeccanico: una nuova figura professionale al servizio del calcio
- Il ruolo del sistema nervoso nell'ipertrofia muscolare
Puoi scaricare gratuitamente questo appunto in versione integrale.
Forse potrebbe interessarti:
Lo sviluppo dell'apparato digerente nel feto
PAROLE CHIAVE:
uterocervice uterina
endometrio
CICLO MESTRUALE
LEGAMENTI
peritoneo
miometrio
perimetrio